

「そんなことが、本当に起きたのか——?」
医療従事者であっても、そう思わずにはいられない事故が、かつて日本で実際に起きました。
それが1999年に横浜市立大学病院で発生した、「患者取り違えによる肝移植手術事故」です。
医療現場では「確認」が何よりも大切だと、私たちは日々学び、実践しているつもりです。
しかし、この事故は、**“あたりまえに行っているはずの確認が、なぜか抜け落ちていた”**という現実を突きつけました。
そして一人の命が失われ、多くの信頼が揺らぎました。
**今を生きる私たち医療者全員が再認識すべき「医療安全の原点」**だと私は感じています。
この記事では、この事故の背景・問題点・その後の影響を丁寧に振り返りながら、
私たちが今、どんな教訓を未来に活かせるのかを考えていきます。
① 事故の概要
④ まとめ
① 事故の概要
1999年1月11日、横浜市立大学医学部附属病院において、患者の取り違えによって異なる手術が行われるという重大な医療事故が発生しました。
事故の対象となったのは、病棟に入院していた2人の患者です。
✅ Aさん(74歳)
- 疾患:僧帽弁閉鎖不全症
- 予定されていた手術:僧帽弁形成術又は弁置換術
- → 本来は**心臓血管外科の手術(開胸心臓手術)**を受ける予定でした。
✅ Bさん(84歳)
- 疾患:右肺上葉肺がん
- 予定されていた手術:右肺上葉切除術(肺葉切除術)
- → 本来は**呼吸器外科の手術(肺がんに対する手術)**を受ける予定でした。
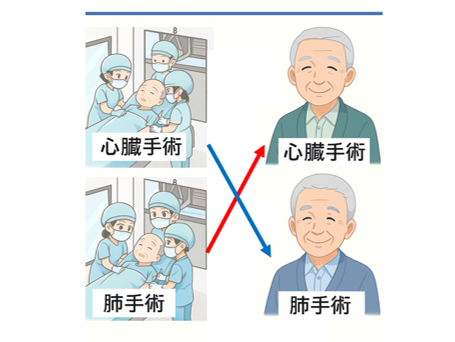
❗事故の経緯
- 午前中、1人の病棟看護婦が2人の患者を同時に手術室に移送しました。
- 手術室到着後、交換ホールで担当看護師はAさんを「肺手術の患者(Bさん)」として認識し、手術室に引き渡しました。
- 呼吸器外科チームがAさんに対して、Bさんに予定されていた「右肺上葉切除術」を実施。
- また、Bさんは不要な心臓手術を受けることとなり、身体的損傷を受けました。
- ともにICUに入室。患者の体重 測定でAであるはずの患者の体重がカルテのデータと大きく異なっていることが分かりました。
- 前年まで患者Aの主治医だった医師が訪れ、患者の顔をみたところAではなかった上、 隣のベッドの患者の顔がAに似ていることに気が付いた。元主治医は隣のベッドの患者の胸に聴診器を当て、患者Aの 心臓の音であることを確認した。元主治医がその患者に名前を尋ねたところAであったため、患者が取り違えられて 手術されていたことが分かった。
参考資料:横浜市立大学医学部附属病院の医療事故に関する事故対策委員会
② 何が問題だったのか?
🧯 事故後に明らかになった問題点
- 1人の病棟看護婦が2人の患者を同時に手術室に移送した。
- 手術室交換ホールでの患者受け渡し時に患者を取り違えた。
- 患者とカルテを別々の窓口で引き渡し,別々に手術室に移送した。
- 患者への名前の呼びかけと患者の返事が,患者を識別する方法とはなり得なかった。
- 患者A氏の背中に貼ってあったフランドルテープが患者識別につながらなかった。また,申し送りも活かされなかった。
- 麻酔開始前から主治医が患者に立ち会っておらず,患者の識別を行っていなかった。
- 患者の歯の状況や頭髪の様子の違い(長さ,色)によって患者の取り違えに気づかなかった。
- B氏の麻酔準備から開胸前の間に実施した各種の検査結果が,術前の検査結果と異なることに疑問を持ち,一応の確認はしたものの,患者の識別には至らなかった。
- 開胸後も,患者の取り違えに気づかずに手術を続行した。
以上がレポートで挙げられていた問題点です。
多くの職種、職員が働く総合病院で、患者様や仕事について引き継ぐことは数えきれないくらいあります。
昔は確認行為が今よりも少なく、このような事件につながった大きな要因として考えられますね。
③ 社会的・医療界への影響
平成13年9月20日横浜地方裁判所判決(業務上過失傷害被告事件)
A執刀医:罰金50万円
B執刀医:罰金30万円
C麻酔科研修医:罰金40万円
D看護師:罰金30万円
E看護師:禁錮1年、執行猶予3年
F麻酔科医:無罪
参考資料:医療判決紹介https://www.medsafe.net/precedent/hanketsu_0_25.html
この医療事故は、当時の医療界だけでなく、社会全体に大きな衝撃を与えました。
患者の取り違えという、決してあってはならないヒューマンエラーが、大規模な大学病院で現実に起きたという事実は、医療への信頼そのものを揺るがす出来事でした。
事故の発覚後、報道機関が連日大きく取り上げ、厚生省(現・厚生労働省)を含む行政機関も動く事態へと発展。
この事件は、日本で本格的に**「医療安全」という概念が制度として取り入れられる端緒**となりました。
医療界では、以下のような変化が急速に広まりました:
- 患者識別バンドの導入
→ 患者の氏名・生年月日を記載したリストバンドを常時装着することで、ベッドネームや思い込みによる誤認を防止。 - 手術前のタイムアウト確認の徹底
→ 手術室において、チーム全体で「患者・術式・術側」の最終確認を行うプロセスが全国で標準化。 - 医療安全管理室や医療安全委員会の設置
→ 病院内に安全管理を専門とする部署を設け、事故予防のための教育・仕組み作りを常時行う体制へ。 - チーム医療と情報共有の重要性の再認識
→ 看護師・医師・技師・事務など、多職種による情報伝達の明確化と文書化の文化が浸透。
さらに、患者・家族側の意識にも変化が生まれ、
「医師や看護師に対して、積極的に確認する」という姿勢が社会的にも受け入れられるようになりました。
これは、医療者と患者の関係が、一方向ではなく“協働”の関係へと変わり始めた重要な転換点だったとも言えます。
この事故の教訓は、現在の私たちの医療現場にも深く根づいています。
まとめ
ここまで読んで頂きありがとうございました。
この事件以降、いろいろなことが改善されてきたのだと思います。
私が働き始めてからも多くの事が改善されてきました。
点滴前、採血前、手術や検査前の引継ぎ、ラベル確認、ダブルチェックなどなど多くの確認作業が、その都度あります。
例えば手術する前は、「看護師さんが部屋に迎えに行く時」、「手術室で引継ぎする時」、「麻酔の導入前」に必ず患者さんの確認をします。
そして、多くの場合は患者さんに答えてもらうことで取違いをさらに予防しています。
個人的には、看護師さんが中心となってこのような取り組みをしている病院が多かったと感じています。
おかげで、治療をしたい気持ちが先行してしまう医師でも患者さん確認をすることが当たり前の作業になっていると思います。
今回のブログ記事作成において、いろいろ調べることでも個人的に勉強になりました。
今後はこのような事故が起こらないことを願っております。
KOY


