
前回の記事では、不眠症を改善するための生活習慣や環境の整え方についてご紹介しました。
睡眠環境を整え、寝る前のスマホ利用を控え、カフェインの摂取を見直す――こうした工夫で眠れるようになる方も多くいらっしゃいます。
しかし、中には「試してみたけれど、どうしても眠れない」「眠れない日が続いて生活に支障が出ている」という方もいます。
そんな場合に選択肢となるのが薬物療法です。
睡眠薬と聞くと「依存が怖い」「強くて危ない」というイメージを持つ方も少なくありません。
ですが、現在は依存性の少ない薬や自然な眠りを促すタイプの薬も登場し、上手に使えば安全で効果的な治療が可能です。
今回は医師の立場から、不眠症の薬物療法について、種類・特徴・安全な使い方をわかりやすく解説します。
不眠症で薬が使われる場面

不眠症の治療は、まず生活習慣や睡眠環境を整えることから始まります。
寝る前のスマホ利用を控えたり、カフェインやアルコールの摂取を見直したりといった工夫で、多くの方は改善が見られます。
しかし、こうした非薬物療法を行っても十分な効果が得られない場合、薬物療法が検討されます。特に以下のようなケースでは、薬の力を一時的に借りることが有効です。
- 生活習慣改善や環境調整を行っても眠れない場合
不眠が数週間以上続き、日中の集中力低下や疲労感が強い場合は、睡眠薬の使用が適応となることがあります。 - 一時的なストレスや環境変化で急性不眠が続く場合
転職、引っ越し、家族の介護や入院など、大きな生活の変化があった時期は、心身が緊張しやすくなります。このような場合、短期間だけ薬を使って眠りのリズムを整えることで、早期回復が期待できます。 - 慢性不眠で日常生活に支障がある場合
数か月以上にわたり睡眠の質や量が低下し、仕事や学業、家庭生活に支障が出ている場合は、薬物療法を含めた積極的な治療が必要になります。
薬物療法はあくまで「眠れるきっかけを作るための手段」であり、根本治療ではありません。
そのため、薬の使用中も生活習慣の見直しは並行して続けることが大切です。
不眠症治療薬の種類
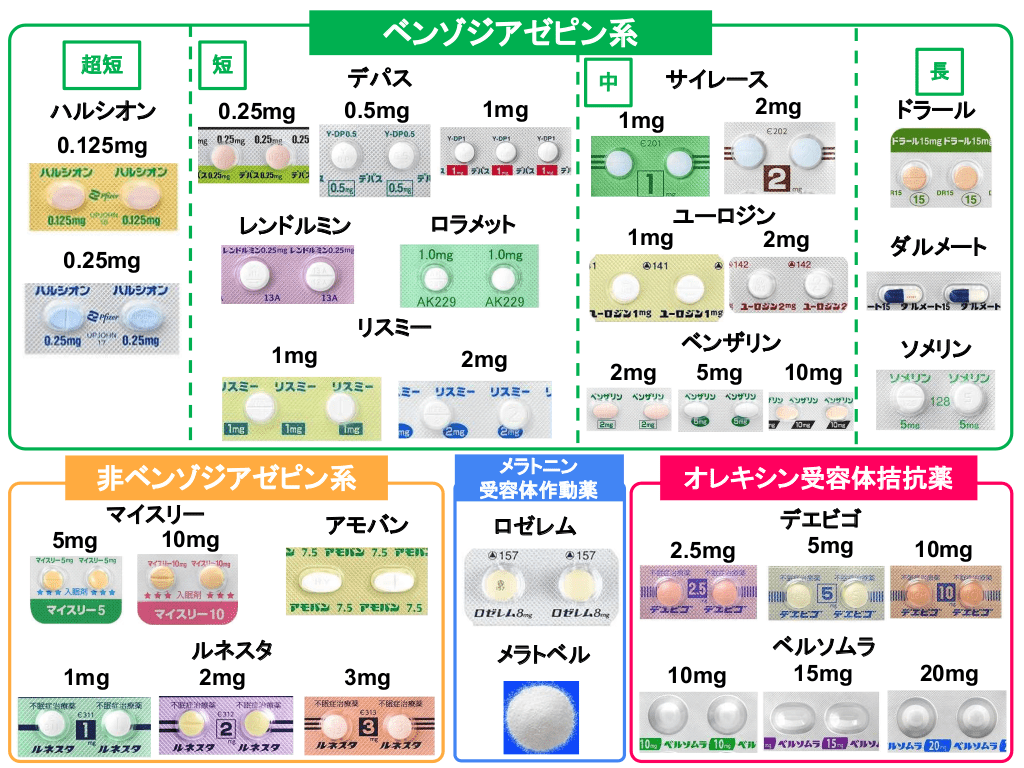
現在、日本で使われている不眠症治療薬にはいくつかの種類があり、作用の仕方や持続時間、依存性の有無などが異なります。ここでは代表的なタイプと特徴をご紹介します。
(1) ベンゾジアゼピン系睡眠薬
- 例:トリアゾラム(ハルシオン®)、フルニトラゼパム(サイレース®)、エスタゾラム(ユーロジン®)、ニトラゼパム(ベンザリン®)
- 特徴:即効性があり、入眠困難や中途覚醒に効果があります。作用時間によって短時間型・中間型・長時間型があります。
- 注意点:長期使用で耐性や依存が生じることがあります。翌朝の眠気やふらつきにも注意が必要です。
(2) 非ベンゾジアゼピン系(Z薬)
- 例:ゾルピデム(マイスリー®)、ゾピクロン(アモバン®)、エスゾピクロン(ルネスタ®)
- 特徴:ベンゾジアゼピン系に比べ依存性がやや少なく、短時間型が多いので入眠困難に適しています。
- 注意点:服用後はすぐに就寝することが大切。起き上がって行動すると記憶が残らない場合があります(健忘)。
(3) メラトニン受容体作動薬
- 例:ラメルテオン(ロゼレム®)
- 特徴:体内時計に作用し、眠りのリズムを整える薬。依存性がなく、長期使用が可能です。
- 適応:入眠困難や時差ぼけタイプの不眠症に向いています。
- 注意点:効果が出るまでに数日〜数週間かかることがあります。
(4) オレキシン受容体拮抗薬
- 例:スボレキサント(ベルソムラ®)、レンボレキサント(デエビゴ®)
- 特徴:脳の覚醒を促す物質(オレキシン)の働きを抑えることで自然な眠りを誘います。
- メリット:依存性が少なく、翌朝の眠気が比較的少ないとされます。
- 注意点:まれに服用後に異常な夢や寝ぼけ行動が起こることがあります。
(5) 抗うつ薬や抗精神病薬の一部(睡眠補助として使用されるもの)
- 例:トラゾドン(レスリン®)、ミアンセリン(テトラミド®)、クエチアピン(セロクエル®)
- 特徴:不眠を伴ううつ病や不安障害に対して使われることがあります。
- 注意点:主な目的は睡眠ではなく原疾患の治療であるため、医師の判断で限られたケースで使用されます。
ポイント:薬の選択は「不眠のタイプ(寝つきが悪い・途中で起きる・早朝覚醒)」や「日中の眠気の許容度」「既往歴や合併症」によって異なります。自己判断での使用や友人・家族からの譲渡は非常に危険です。
安全に使うためのポイント

睡眠薬は適切に使えば、不眠症の改善に大きく役立つ治療法です。
しかし、使い方を誤ると副作用や依存のリスクが高まります。ここでは、安全に服用するための重要なポイントを解説します。
① 必ず医師の指示に従う(自己判断で増量・減量しない)
睡眠薬は適切な量で使えば安全ですが、自己判断で量を増やすと過鎮静や転倒、呼吸抑制の危険があります。
また、量を急に減らすと不眠が悪化したり離脱症状が出ることがあります。処方通りに服用し、変更は必ず医師に相談しましょう。
② アルコールとの併用は危険
アルコールも脳の中枢神経を抑える作用があるため、睡眠薬と併用すると作用が強まり、呼吸抑制や記憶障害、転倒のリスクが高くなります。
「お酒で寝つきをよくして薬も飲む」というのは非常に危険な組み合わせです。
③ 服薬後は運転や機械操作をしない
睡眠薬を服用すると、反応速度や判断力が低下します。服薬後の運転や危険作業は法律的にも禁止されており、事故につながる危険があります。
特に作用時間の長い薬では、翌朝も眠気や注意力低下が残る場合があるため注意が必要です。
④ 急な中止は離脱症状のリスクあり(医師と相談しながら減量)
長期間使用していた睡眠薬を突然やめると、強い不眠や不安、発汗、震えなどの離脱症状が出ることがあります。
減量は必ず医師の指導のもと、少しずつ行うのが原則です。
薬物療法は「安全に使えば強力な味方、誤って使えばリスクにもなる」治療です。
まとめ・・・
不眠症の薬物療法は、生活習慣の改善だけでは眠れないときに有効な選択肢です。
現在は依存性の少ない薬や自然な眠りを促す薬も登場し、以前に比べて安全性は高まっています。
しかし、薬はあくまで「眠れるきっかけ」を作るためのサポート役であり、根本的な治療ではありません。
自己判断で量を増減したり、アルコールと併用したりすることは危険であり、必ず医師の指示に従って使用することが大切です。
眠れない夜が続くと、心も体も疲れてしまいます。
薬を正しく使いながら、生活習慣の見直しやストレス対策も並行して行うことで、薬に頼らなくても眠れる日が少しずつ増えていくはずです。
「眠れない日々をどうにかしたい」と感じたら、まずは専門家に相談し、安全で自分に合った方法を一緒に見つけていきましょう。
KOY
